“O Estado que foi o inovador na vacina, agora, continuará sendo inovador no combate ao câncer. Esse é o resultado da ciência, da pesquisa, do desenvolvimento e do esforço de todos. É por isso que São Paulo é São Paulo”, ressaltou o governador.
Embora já seja aplicada em alguns países, a terapia celular tem como maior obstáculo o custo elevado, que pode chegar a US$ 500 mil por aplicação em cada paciente. No Brasil, o estudo vem sendo desenvolvido pelo Instituto Butantan, em parceria com a USP e Hemocentro de Ribeirão Preto, sob supervisão da Secretaria de Ciência, Pesquisa e Desenvolvimento em Saúde do Estado.
“Curar uma pessoa que estava em situação quase terminal é uma emoção indescritível. Estes dois centros são fruto de anos de dedicação de uma grande equipe. Somos mais de 50 pesquisadores trabalhando há décadas em um único objetivo. O nosso foco é tratar e garantir a vida das pessoas”, destacou Dimas Covas, presidente do Instituto Butantan e coordenador do estudo.
Núcleos de Terapia Celular
Para ampliar o estudo e a aplicação da terapia celular CAR-T, dois novos centros de saúde estão sendo inaugurados: o Núcleo de Terapia Celular e Molecular (Nucel), localizado na Cidade Universitária, e o Núcleo de Terapia Avançada (Nutera), em Ribeirão Preto. Os núcleos terão capacidade inicial para tratar até 300 pacientes por ano.
“Nosso desafio é possibilitar que a terapia seja disponibilizada pelo SUS, fazendo com que o conhecimento produzido nas universidades possa beneficiar a todos. O avanço tecnológico só é possível por causa do conhecimento acumulado após anos de investimentos em pesquisa realizados pelo Estado de São Paulo”, afirmou o reitor da USP, Carlos Gilberto Carlotti Junior.

Os dois núcleos vão contar com estruturas que permitirão que os principais processos da nova tecnologia – produção, desenvolvimento, armazenamento e aplicação da terapia celular – sejam efetuados em solo paulista. O objetivo é reduzir ao máximo o custo em larga escala da terapia e fazer com que ela chegue ao Sistema Único de Saúde (SUS).
As instalações incluem laboratórios de controle de qualidade, salas de criopreservação, salas de produção de vírus, salas limpas de produção de células CAR-T, salas de preparo de meios e soluções e áreas destinadas ao armazenamento do produto final e dos insumos em tanques criogênicos.
Terapia celular CAR-T
A terapia celular CAR-T foi desenvolvida no Centro de Terapia Celular da Faculdade de Medicina de Ribeirão Preto (FMRP). O primeiro voluntário, que recebeu o tratamento experimental há dois anos, alcançou a remissão total de um linfoma em estágio terminal. Outros pacientes que optaram pelo tratamento também tiveram remissão.
“Trata-se de uma terapia revolucionária e individualizada, que usa as células de defesa do próprio paciente para combater o câncer. Com esse novo programa, São Paulo reforça seu pioneirismo na pesquisa e na oferta de tratamentos inovadores, de altíssima complexidade, aos brasileiros”, afirmou o secretário de Ciência, Pesquisa e Desenvolvimento em Saúde, David Uip.

Como a terapia celular ainda está em fase experimental no Brasil, os pacientes foram tratados até agora de forma compassiva – por decisão médica, quando o câncer está em estágio avançado e não há outra alternativa de terapia.
Esse tipo de pesquisa ainda não influencia uma possível aprovação final do tratamento pela Agência Nacional de Vigilância Sanitária (Anvisa), mas fortalece a possibilidade de aprovação de um estudo clínico com mais voluntários.
Como funciona
A tecnologia celular CAR-T é um tipo de imunoterapia que utiliza linfócitos T, células do sistema imune responsáveis por combater agentes patogênicos e matar células infectadas.
O tratamento consiste em retirar e isolar os linfócitos T do paciente, ativá-los, “reprogramá-los” para conseguirem identificar e combater o câncer e depois inseri-los de volta no organismo do indivíduo. Assim, as células de defesa voltam com mais força para eliminar as células tumorais. Todo o processo pode durar cerca de dois meses.
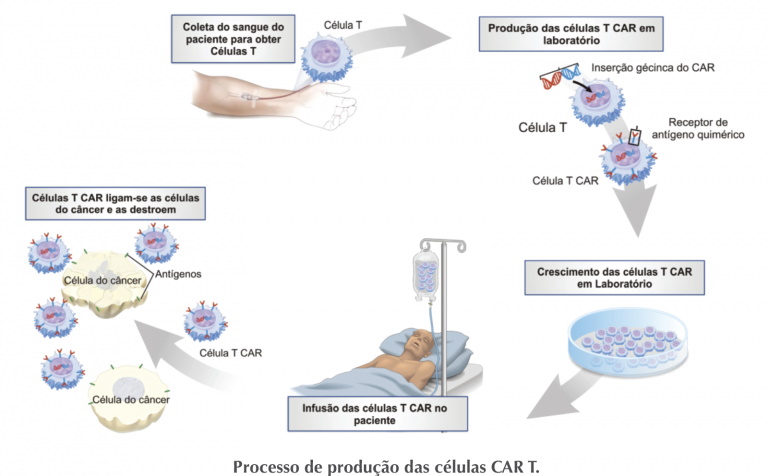
Após a coleta do sangue, a amostra passa por um processo de separação para selecionar apenas o grupo celular de interesse – ou seja, as células T. Depois, os pesquisadores aplicam, em laboratório, um reagente que estimula a ativação dessas células.
Com os linfócitos T ativados e multiplicados, eles são colocados em contato com um vetor viral de lentivírus modificado, incapaz de causar doença. O vetor contém a informação genética de um receptor que identifica e se liga ao antígeno CD-19, o mesmo presente na superfície das células tumorais de neoplasias hematológicas.
Por conter a informação genética do receptor do CD-19, o vetor faz a célula T expressá-lo em sua superfície, originando as células CAR-T que serão usadas na terapia.
O produto é congelado e passa por rigorosos testes de controle de qualidade antes de ser aplicado em um processo semelhante à transfusão de sangue. De volta à corrente sanguínea, esse conjunto de células CAR-T reconhece e se liga às células do câncer, induzindo à morte celular.
A seguir, ouça a entrevista concedida à Rádio USP pelo professor da Faculdade de Medicina, Vanderson Rocha, pesquisador da área de terapias genéticas: