Especial Epidemias
Do genoma ao fator social, cientistas estudam formas de vencer a tuberculose resistente
Pesquisas buscam novas técnicas de diagnóstico e investigam causas do retorno da doença mesmo depois do tratamento
10.01.2020
Por Júlio Bernardes
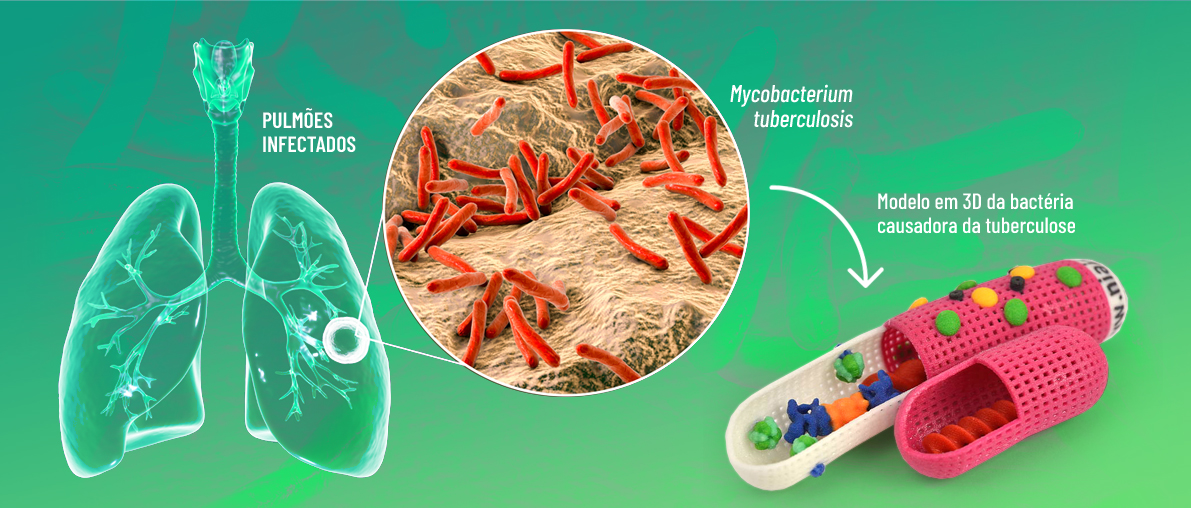
A tuberculose é uma doença que segue os marcadores de desigualdade e vulnerabilidade de uma região em um período. A afirmação do médico epidemiologista Otávio Ranzani expõe uma das principais razões do aumento do número de casos da doença no Brasil a partir de 2017. A crise econômica contribuiu para o crescimento da epidemia, que havia recuado nos dez anos anteriores graças aos programas de controle do sistema público de saúde. A doença, causada pela bactéria Mycobacterium tuberculosis, afeta principalmente os pulmões e requer um tratamento de, no mínimo, seis meses. Além da tuberculose ser incapacitante, atualmente há um aumento do número de casos resistentes aos medicamentos usados no tratamento, o que tem levado pesquisadores a fazerem o sequenciamento do genoma da bactéria para aperfeiçoar o diagnóstico. Outros estudos demonstram que, além da melhora do sistema de saúde, é preciso dar suporte social durante e depois do tratamento para a população mais carente, a fim de controlar a doença.
Ranzani menciona os dados do Relatório 2019 sobre a Tuberculose, divulgado pela Organização Mundial da Saúde (OMS) no último 17 de outubro, que indicam o aumento do número de novos casos e recidivas da doença no Brasil. “A estimativa, considerada a mais precisa disponível, baseada em dados oficiais, aponta 95.000 casos novos ou recidivas em 2018. Isso equivale a aproximadamente 250 casos por dia ou 10 casos por hora”, conta. “Considerando o período entre 2000 e 2018, a incidência da tuberculose no Brasil teve seu valor máximo em 2004, com 54 casos para cada 100.000 habitantes. Desde então, a incidência anual vinha caindo sucessivamente, atingindo seu valor mais baixo em 2014, com 43 casos para 100.000 habitantes, estabilizando-se em 2015 e 2016. Porém, desde 2017 começou a subir, atingindo 45 casos por 100.000 habitantes em 2018”.
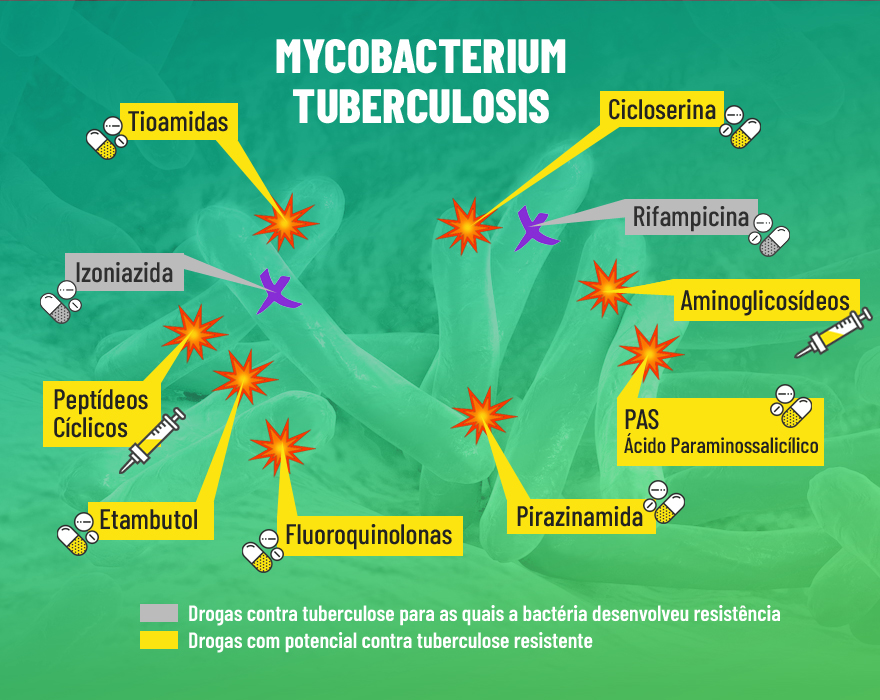
O médico Valdes Bollela, professor da Faculdade de Medicina de Ribeirão Preto (FMRP) da USP, que pesquisa novas técnicas de diagnóstico da doença, aponta que há dois anos a tuberculose ultrapassou o HIV/aids como principal causa de mortes dentre as doenças infecciosas. “De modo geral o número de casos está diminuindo, mas a resistência a medicamentos vem aumentando”, relata. A tuberculose resistente acontece quando a rifampicina e a isoniazida, principais drogas usadas no tratamento, não são eficazes, e o tempo de tratamento pode chegar a 18 meses. “Também estão aumentando os casos na população que tem imunossupressão, ou seja, alguma condição que pode reduzir as defesas do organismo: pessoas vivendo com HIV/aids, portadores de diabetes, usuários de medicamentos que diminuem a imunidade por conta de doenças autoimunes, como a artrite reumatoide, doenças inflamatórias no intestino, como a doença de Crohn, doenças de pele, por exemplo, a psoríase, transplantes e uso de corticosteroides”.

Otávio Ranzani, médico epidemiologista da Faculdade de Medicina (FMUSP)

Valdes Bollela, professor da Faculdade de Medicina de Ribeirão Preto (FMRP)
entre dezembro de 2018
e agosto de 2019
Incidência de tuberculose no Brasil a partir de 2018:
95 mil
novos casos de tuberculose
(ou recidivas)
250 casos
por dia
45 casos
por 100.000 habitantes
O Brasil é considerado um país de alta carga de tuberculose pelo grande número de casos, aponta Ranzani. “O País é um exemplo de sucesso dentre os 30 países considerados de alta carga, particularmente pelos avanços no controle e melhoria no diagnóstico, a cobertura universal do tratamento via Sistema Único de Saúde (SUS) e por desenvolver redes de pesquisa, como a Rede Brasileira de Pesquisa em Tuberculose”, afirma. “No entanto, a incidência, que ainda não tinha atingido o valor alvo, voltou a subir. Além disso, existem outros pontos a serem melhorados, como o desfecho do tratamento, indicador que ainda não alcançou as metas estabelecidas”.
Arte sobre fotos / 123RF e Wikimedia Commons CC
Diagnóstico
Na Faculdade de Medicina de Ribeirão Preto (FMRP), o Centro de Pesquisa Molecular em Tuberculose, juntamente com o Centro de Medicina Genômica do Hospital das Clínicas da FMRP (HCRP), sequenciou o genoma de vários isolados de Mycobacterium tuberculosis de pacientes atendidos em Ribeirão Preto e na cidade da Beira (Moçambique), em um projeto conjunto com pesquisadores moçambicanos e da África do Sul. “O sequenciamento é uma arma para o diagnóstico mais preciso e completo da resistência da bactéria aos medicamentos usados no tratamento”, relata Bollela. “Além de prover informações sobre a resistência, o sequenciamento pode auxiliar também no estudo da transmissão e de mecanismos de patogenenicidade, ou seja, ligados à capacidade da bactéria causar a doença”.
De acordo com o médico, após o sequenciamento do genoma completo, é possível fazer ao menos quatro análises relevantes para o manejo clínico e a epidemiologia da tuberculose. “A técnica permite traçar o perfil de resistência da bactéria a todos medicamentos existentes, o elo de transmissão entre pacientes, contatos ou familiares, as linhagens do bacilo e os mecanismos de virulência e patogenicidade associados ao bacilo”, aponta. “Para fazer estes quatro tipos de estudos, atualmente são necessárias diferentes técnicas e tecnologias, todas com alto custo e que exigem recursos laboratoriais sofisticados e nem sempre disponíveis em várias regiões do Brasil”.
Entre as vantagens do sequenciamento para diagnosticar a tuberculose resistente, Bollela aponta que o paciente poderá utilizar os medicamentos corretos e alcançar a cura, pois um tratamento errado pode aumentar a resistência da bactéria. “A técnica também traz benefícios para a sociedade, pois uma pessoa com tuberculose pode transmitir a doença, e se for resistente, a doença transmitida será também por um bacilo resistente. Em alguns países do mundo, a disseminação da tuberculose resistente se tornou uma crise de saúde pública”, destaca. “A economia do país também é favorecida, pois quando não se controla e elimina a tuberculose resistente, pode haver um contingente grande de pessoas com uma doença incapacitante, que acomete pessoas de todas as idades, principalmente durante a sua vida economicamente ativa, e que precisam receber tratamento por no, mínimo, 18 meses com drogas injetáveis e por via oral”.
O sequenciamento abre possibilidades para novos estudos de epidemiologia molecular para investigar transmissão da tuberculose em locais como presídios, hospitais e até na comunidade, ressalta o professor. “Desde o ano passado, o grupo de pesquisa tem um novo projeto em andamento, que avalia possíveis cadeias de transmissão da TB dentro de presídios da região nordeste do Estado de São Paulo utilizando o sequenciamento genômico”, afirma. O projeto tem financiamento da Fundação de Amparo à Pesquisa do Estado de São Paulo (Fapesp). “Apesar do Centro de Medicina Genômica ter toda a tecnologia para o sequenciamento, a análise de bioinformática dos dados gerados ainda é feita por um grupo de pesquisadores da Universidade de Stellenbosch, na África do Sul”. Em novembro do ano passado, a pesquisadora Anzaan Dippenaar, do Centro de Tuberculose Genômica da Universidade de Stellenbosch, realizou um treinamento para pesquisadores que trabalham com estudo genômico da tuberculose. A iniciativa contou com o auxílio do Programa Interinstitucional de de Internacionalização (Print), para professores visitantes, da Pró-Reitoria de Pós-Graduação da USP, com apoio da Coordenadoria de Aperfeiçoamento de Pessoal de Nível Superior (Capes).
Vulnerabilidade
A pesquisa de Ranzani, realizada na FMUSP, procurou entender o que acontece com as pessoas que tiveram diagnóstico de tuberculose no primeiro ano do diagnóstico e após cinco anos em relação à mortalidade. “Também avaliamos se fatores de vulnerabilidade, ou seja, carência de recursos para lidar com fatores que causam estresse físico, biológico, psicológico ou socioeconômico, no momento do diagnóstico, afetariam esta sobrevida e se estariam associados a diferentes causas de morte”, diz. “Foram analisados todos os pacientes que foram notificados com tuberculose no Estado de São Paulo no ano de 2010, que tivessem 15 anos ou mais, e que não tivessem evidência de resistência múltipla a drogas, um grupo de 15.000 pessoas. Foram estudados os casos novos, isto é, aqueles que nunca tiveram tuberculose antes ou que tivessem recebido menos de 30 dias de tratamento, conforme critério da OMS”. Os resultados do estudo são descritos em artigo publicado pela revista científica The Lancet Infectious Diseases, publicado no último 29 de outubro.

A pesquisa revelou que, em cinco anos, 17% destes pacientes morreram. “É uma taxa bastante alta, considerando que a idade média era de 40 anos. De fato, na comparação com a população de mesma idade e sexo, os doentes com tuberculose morrem seis vezes mais que os doentes da população geral. Considerando os que sobreviveram no primeiro ano, estes doentes morrem 4 vezes mais que a população geral”, relata o epidemiologista. “A sobrevida foi menor para doentes em situação de rua, uso de álcool ou drogas, ou a combinação dos três e com diabetes, comparado aos doentes sem estas condições, mesmo ajustando para vários fatores associados a uma pior sobrevida. Em cinco anos, a mortalidade de doentes em situação de rua foi de 34%, enquanto entre aqueles com uso de álcool ou diabetes foi de 25%”.
De acordo com Ranzani, os resultados da pesquisa mostram que a vulnerabilidade segue estes doentes durante e mesmo após o tratamento. “Isso se associa aos chamados ‘custos catastróficos da tuberculose’, pois o doente não consegue manter o emprego, ou suas atividades habituais, pela fraqueza da doença, ou por ter que tomar o remédio diariamente, muitas vezes tendo que ir ao posto de saúde quase todos os dias da semana, por ao menos seis meses”, observa. “A infecção pela bactéria, sua reativação e desenvolvimento da doença, pode acometer qualquer pessoa, mas se concentra na população que vive sem condições adequadas de moradia, como falta de ventilação, desnutrição, uso de cigarro e álcool, doenças crônicas. Também o acesso ao sistema de saúde, se não for adequado, leva a um atraso no diagnóstico e, enquanto isso, as pessoas com a doença continuam a transmitir a bactéria e têm pior prognóstico de tratamento”. O estudo foi conduzido pelo Instituto do Coração (InCor) do Hospital das Clínicas (HC) da FMUSP e pela London School of Hygiene & Tropical Medicine, com financiamento do Wellcome Trust (Reino Unido).
Apesar de o Brasil apresentar grandes avanços no controle da epidemia, Ranzani alerta que a crise econômica é um dos fatores relacionados ao aumento do número de casos de tuberculose desde 2017. “Além da crise, os cortes na saúde e educação e em programas sociais afetam esta população de modo direto. E já existe evidência científica brasileira de que o suporte de programas sociais e melhor oferta de saúde, por exemplo, o Programa de Saúde da Família, diminuem o risco de adquirir tuberculose e aumentam as chances de um tratamento de sucesso”, enfatiza. “Assim por mais que os programas de controle façam um bom trabalho, se não melhorarmos as condições gerais do sistema de saúde, melhorar o autoconhecimento em saúde da população, e darmos suporte social durante e após o tratamento, não conseguiremos diminuir a epidemia de tuberculose no Brasil”.